解決事例

【中国】妊娠高血圧症候群および胎児機能不全を放置し、胎児が死亡したことについて1200万円で示談が成立した事例
【医療専門】全国対応。北海道から沖縄まで対応しています。
出産時の医療事故(赤ちゃんや妊婦さんの重い後遺症や死亡など)でお悩みの方はご相談ください。
弁護士選びで大切なのは、確かな解決実績です。
医療ミスの事案概要
中国地方のクリニックで、破水のため入院となった妊娠38週の妊婦に、妊娠高血圧症候群の症状が出現し、胎児の心拍にも低酸素を示す波形が現れ、胎児機能不全(レベル4~5)の状態が続いていたにもかかわらず、助産師は医師の立会要請や急速遂娩の準備等を行いませんでした。
胎児には回旋異常もみられ、分娩の進行が停滞し、帝王切開で早くお腹から出してあげるべき状態でした。
その後、妊婦は子癇発作(けいれん)を起こし、高次医療機関に搬送されましたが、搬送時、胎児の心拍は確認できなくなっていました。
搬送先で帝王切開により娩出されましたが、残念ながら死産となりました。
クリニックとの話し合いにより、1200万円の支払いを受ける内容で示談が成立しました。
法律相談までの経緯
亡くなられた胎児のご両親は、クリニックから事故について説明を受けたものの、「一切責任がない」との説明に納得できず、当事務所にご相談くださいました。
クリニックにカルテ開示請求を行いましたが、一部しか開示されず、依頼者自ら裁判所に証拠保全の申し立てを行い、不足している資料の開示を求めました。
申立手続の途中から当事務所に相談があったため、証拠保全にあたり、事前に弁護士から特に重要な資料や当日の注意点など細かくアドバイスを行い、ご自身で保全をしていただきました。
事例の主な問題点
1. 妊娠高血圧症候群への対応
2. 胎児機能不全・回旋異常への対応
1.妊娠高血圧症候群への対応
入院後、妊婦の血圧は140/83mmHgの高血圧となり、妊娠高血圧症候群(昔の妊娠中毒症)に該当していました。
その後、152/94mmHgまで上昇しましたが、急速遂娩(帝王切開)の実施や高次医療機関への搬送は行われず、ガイドラインに沿った帝王切開の準備などの対応は実施されませんでした。
分娩監視は助産師に任せきりで、妊婦が子癇発作(けいれん)を起こしてから、ようやく医師が診察し、救急要請をしました。
搬送先では、血液検査の結果HELLP症候群と診断されました。
2.胎児機能不全・回旋異常への対応
入院から数時間経った頃から、CTG(胎児心拍数陣痛図)には、胎児の低酸素状態を示す「サイナソイダル・パターン」様の波形が出現していました。
その後も、胎児機能不全(レベル4~5)の状態が続いており、ガイドラインにあてはめると、原因探索、急速遂娩(帝王切開や吸引分娩など)の準備または実行、新生児蘇生の準備が求められる状況でした。
回旋異常も改善せず、分娩は停滞しており、分娩の進行具合から考えれば、速やかに帝王切開を実施するべきでした。
示談交渉
クリニック側は、過失と因果関係は認めましたが、当方が最初に提示した2800万円の請求に対し、急激に進行したHELLP症候群であったため、予見できなかったと主張し、死産(法律上、人として生まれる前段階)であることを理由に、慰謝料500万円の回答がありました。
しかし、本件は、赤ちゃんが徐脈(心拍が少なくなる)になる前に、帝王切開を行う時間的余裕があったケースであり、待望の第一子を出生直前に失ったご両親が受けた精神的苦痛は計り知れないこと、医療事故は交通事故よりも慰謝料が高額であるべきことなどを主張し、胎児死亡(死産)の類似判例を示しながら交渉を続けた結果、1200万円での示談解決となりました。
胎児死亡(死産)の慰謝料についての考え方を下記の解決事例で解説していますので、ご一読ください。
弁護士のコメント
もうすぐ生まれるはずの赤ちゃんが、生まれる直前にお腹の中で亡くなってしまう死産。
幸せな出産を心待ちにしていた両親にとっては、突然の大きな悲しみに襲われることになってしまいます。
何のリスクも予兆もなく赤ちゃんが亡くなってしまうこともありますが、産婦人科医の対応が不適切なために亡くなってしまうこともあるのです。
今回のケースは、お母さんの血圧が妊娠(胎盤)の影響によって上昇してしまう妊娠高血圧症候群になっていました。
血圧の上昇は、お母さんの体と胎盤の相互作用で起こってしまい、お母さんと赤ちゃんの両方の命が危険となる、怖い妊娠合併症です。
血圧上昇はいつ起こるか予測不能です。だからこそ血圧の測定や尿検査が重要なのです。
血圧が上がり危険な状態だったのに、今回のクリニックでは全く危機感がありませんでした。
もっと早く医師に報告していれば、子癇発作は起こらなかったと思います。
また、赤ちゃんのSOSのサインであるCTG波形をちゃんと観察していれば、亡くなることもなかったと思います。
明らかにクリニックのずさんな対応が招いた死産です。
お母さんの中には、自分が悪かったのではないかと自分を責めてしまう方がたくさんおられます。
「お母さんのせいではない!」それをまず知ってもらうことが、私たちの仕事の使命だと思っています。
ご家族も、「同じような辛い経験をされている方に、私たちの経験が、勇気に、励みになれば幸いです」と話してくださいました。
このご家族の想いが、今まさに悩んでおられる方々に届くことを、心から願っています。
この記事を書いた人(プロフィール)
富永愛法律事務所医師・弁護士 富永 愛(大阪弁護士会所属)
弁護士事務所に勤務後、国立大学医学部を卒業。
外科医としての経験を活かし、医事紛争で弱い立場にある患者様やご遺族のために、医療専門の法律事務所を設立。
医療と法律の架け橋になれればと思っています。

【関東】関東地方の病院で、20代女性の生理による大量出血のため搬送後、医師が必要な輸血などを行わず、出血性ショックで死亡した事例で約1億円の示談が成立したケース
【医療専門】全国対応。北海道から沖縄まで対応しています。
出産時の医療事故(赤ちゃんや妊婦さんの重い後遺症や死亡など)でお悩みの方はご相談ください。
弁護士選びで大切なのは、確かな解決実績です。
医療ミスの事案概要
当時20代の女性が、生理周期に伴う出血が多量となり、前医では輸血が実施されたものの貧血が著明として高次医療機関に搬送されました。
病院では生理出血であるとして必要な検査や輸血が行われず、漫然と経過観察としたため患者は出血性ショックにより亡くなりました。
病院側との話し合いにより、約1億円の支払いを受ける内容で示談が成立しました。
法律相談までの経緯
亡くなられた患者様のご両親は、担当医師の対応に疑問をもち、今後も同じ被害者を出してほしくないという思いから、病院に原因を知りたいと申し入れ、院内事故調査が実施されることになりました。
その院内事故調査の報告書の内容を読み、病院の医師が必要な処置をしていなかったのではないかと考えた母から当事務所にご相談がありました。
相談後の対応・検討内容
当事務所では、院内事故調査報告書に記載された内容が事実と一致しているか、また医学的評価の適否についても検討するため、まず病院へのカルテ開示を求めたましたが、病院側が開示に応じなかったことから、弁護士法23条の2による照会(いわゆる「23条照会」手続)を利用してカルテ開示の請求を行いました。
23条照会とは、弁護士法23条の2を根拠として、弁護士が弁護士会を通じて病院・医療機関等が持っている重要な情報を訴訟の前後を問わず得ることができる手続です。
照会先の報告義務は明記されているものではなく、弁護士法23条の2の条文上にも記載されていないため強制力や罰則等の定めは設けられていませんが、本制度の趣旨は社会正義の実現のためにあることから、照会先に報告義務があるとして任意の開示を受けることが多いものです。
例えば、国や元国立の医療機関などは、以前は通常のカルテ開示に応じず、弁護士による23条照会手続によって請求すると開示されるということがありました。
国立病院の多くは独立行政法人となった今でも、その当時と同じように23条照会をしてもらわなければカルテ開示できないとする医療機関があり、今回の病院もそのような対応でした。
23条照会により開示を得られたカルテと院内調査結果報告書を照らし合わせながら、病院側に注意義務があるのか、注意義務があり違反したという過失があるのか、を検討しました。
具体的には、患者が搬送されてきた時点で、血液検査やCT、MRI等の画像検査などを行って出血源を特定し、貧血を確認して出血に対する診断及び治療としての輸血を行う義務があると判断しました。
そもそも生理出血は通常であれば死に至るような出血性ショックにはならないと考えている方が多いと思います。
当事務所での検討でも、生理出血が大量になり貧血から出血性ショックになる場合の頻度や危険性、担当医師が予想すべき義務がどこまであるのかを検討しました。
生理による大量出血について
1概要
生理(月経)は、正常では3~7日間持続し、20~140mlの出血があり、140ml以上のものが過多月経と呼ばれます。
目安となる出血量としては、普通用ナプキンが1時間ももたないほどの量であることや、昼間でも夜用のナプキンが必要であること、500円玉以上のサイズのレバー状の血の塊が出ることなどが挙げられます。
過多月経の原因としては、子宮筋腫、子宮腺筋症、子宮内膜増殖症、ポリープ、粘膜下筋腫などが考えられます。
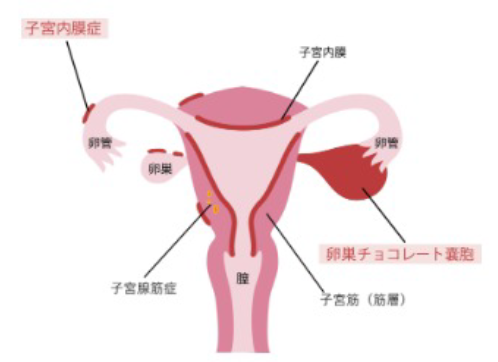
子宮腺筋症は、子宮内膜が本来の場所とは異なる子宮筋層と呼ばれる筋肉の壁の中で発生する病気です。
代表的な症状として過多月経の他に、月経を重ねるごとに増強する月経痛、月経期間の延長などがあります。30歳代後半~40歳代の出産経験のある女性が発症しやすいです。
(引用元:https://www.adachi-hospital.com/adenomyosis/)
子宮内膜増殖症は、子宮内膜の過剰増殖により内膜腺が増殖する病気です。
代表的な症状として、不正性器出血、無排卵周期症があります。
40歳代の女性が発症しやすいです。
ポリープについて、子宮にできるポリープは子宮内膜ポリープと子宮頚管ポリープがあります。
どちらも多くは良性の腫瘍です。
粘膜下筋腫は、子宮筋腫のうち、腫瘍が子宮内膜直下に発生し、子宮腔内に向けて発育するものをいいます。
子宮筋腫全体の内、粘膜下筋腫ができる頻度は5~10%とされています。
2 治療方法
・低用量エストロゲン・プロゲスチン配合薬(LEP)
過多月経は保険適用ではないものの、月経困難症を認める場合には保険適用となります。低用量エストロゲン・プロゲスチンといわれる女性ホルモンの配合薬を内服することで生理周期を安定させ、出血量を減らす効果があると考えられています。
・子宮内黄体ホルモン放出システム(IUS・ミレーナ)
子宮内に小さな器具IUSを挿入し、そこから高濃度の黄体ホルモンを持続的に子宮内膜に放出する方です。黄体ホルモンは子宮内膜を薄くさせる作用があるため、経血量を減らすことができます。最長
5年間留置しておくことが可能で、LEPでは禁忌となっている血栓症の既往のある方、喫煙者、50歳以
上の方にも使用することができるといわれています。
・偽閉経療法(GnRHアゴニスト)
子宮筋腫が内膜を押し広げることが過多月経の原因になっている場合は、卵巣機能を薬によって低下させ、卵胞ホルモンの分泌を減少させる、偽閉経療法が行われることもあります。連日の点鼻薬あるいは月に1回の皮下注射を行うと、2~3ヶ月目は月経がなくなり、次第に子宮筋腫も縮小し、出血量を減らすことが出来ます。
・マイクロ波子宮内膜アブレーション(MEA)
保険適用になった比較的新しい治療法です。マイクロ波という電磁波を利用して、子宮内膜全面を焼灼する方法で、妊娠の希望のない方が対象になります。
3 過多月経による出血性ショック
出血性ショックとは、血液の循環が悪くなり、全身の組織や臓器に血液が十分に運ばれなくなる状態です。この状態が続くと、臓器に酸素や栄養が十分運ばれなくなる為、組織や臓器に重大な障害を起こします。そのようなことが起こるメカニズムとしては、①出血や脱水による血液の量の減少、②心臓のポンプ機能の低下などが起こります。全身を巡る血液量は体重の8%程度といわれているところ、全血液量の20%以上の血液がなくなると、血圧が保てなくなるなどのショック症状が表れるようになります。例えば、体重50㎏の人間であれば、4Lの全血液量の20%以上というと約1Lです。
4 出血性ショックによる症状
出血性ショックが軽度の場合、四肢冷感、冷や汗、倦怠、皮膚が青白い、口渇、めまい、失神といった症状が表れます。
中等度に至ると、軽度の場合の症状に加えて、口唇・爪の色がなくなるといった症状が表れます。
重症の場合、意識が朦朧としたり、呼吸が浅くなったり、チアノーゼ(皮膚が青黒くなる変化)やぐったりするといった症状が表れます。
5 出血性ショックの治療方法
出血している部位がわかるなら、その部位を特定して血を止めなければなりませんが、その処置や手術と併行して血が足りなくなる前に血の代わりになるものを補充することが必要になります。出血に対する対症療法です。ショック状態が重症になってしまうと様々な臓器に障害が生じ回復できなくなることもありうるため、血液を補充することが何より優先します。血を補充する対策が適切に行われれば、ショック状態から容易に回復しますが、一方で治療の開始が遅れ、輸血や輸液が不十分であると低血圧や、血液量の減少によって全身の臓器に十分に血液が供給されない虚血状態が持続して、重症な臓器障害が発生してしまいます。臓器によっては、脳や神経のように、一旦障害を受けてしまうと回復しにくいものもあり、早期対応が重要になります。
つまり出血性ショックへの対応は時間との勝負であるといえます。
(参考文献:岡田和夫:失血ショックの治療)
弁護士の対応(示談交渉)
カルテと医学的検討をもとに院内事故調査報告書を検討したところ、事実の経過がおおむね適切に反映され、医学的評価も病院とは直接利害関係のない第三者が加わった妥当な結論に至っていると評価出来ました。
さらにカルテからは院内事故調査報告書には記載されていない事実も判明し、それらをもとに病院の医療ミスは明らかだと考えられました。
検討結果を法律的視点からまとめ、相手方病院へ損害賠償を求める通知書として送付したところ、病院側も院内事故調査の結果を踏まえ、過失については当初から争わず、相当の賠償責任を果たす意向である旨の正式な回答がありました。
そこで妥当な賠償金額について当方から提案し、相手方からは金額算定の根拠について一部反論はあったものの、さらにこちらからの再反論として法律的な根拠も明確に証拠を示しつつ提示したところ、結果として最終的には、ほぼこちらの請求額満額を認める内容での解決に至ることができました。
本件では病院側から比較的誠意ある対応が示された事例であったのではないかと考えます。
弁護士のコメント
20代の女性が生理の出血で亡くなってしまうという大変ショッキングな事案でした。
同じ女性として、生理痛がひどいとか、貧血になる、出血が大量である場合があることは容易に想像出来ましたが、亡くなるような大量出血が起こっているのに、何も処置をされずに亡くなるというようなことが我が国で起こっていたとは思いませんでした。
血液検査をすれば貧血の程度はすぐにわかったはずですし、出血源がどこにあるのかも造影CTなどの画像検査を実施することで推測できたはずです。
搬送元の病院は、大量出血で貧血状態にあるから治療をして欲しいと伝えて救急搬送されていたにもかかわらず、放置された時間があまりに長時間に及んでいました。
対応した産婦人科医師の心の中は推測するしかありませんが、「20代で、生理の出血だから大丈夫だろう」という思い込みがあったのかもしれません。
当事務所には、若くして突然亡くなった方のご遺族からの相談が多く寄せられます。
今回のような生理による出血の他に、突然の頭痛や吐き気で救急車を呼んだのに放置されてしまったケースや、突然の腹痛でのたうち回っているのに大丈夫だろうと痛み止めだけを処方されたケースなど、いずれも慎重に早く対応していれば亡くなることはなかったケースです。
医師が「若くてもともと元気な人だから大丈夫だろう」と決めつけていたとしか思えないケースです。
ドクターには、若い人がそれほど簡単に救急車を呼ぶだろうか?という、ごく一般的な感覚が欠如しているのでしょうか。
大したことのない症状なら、我慢し、経過を見るはずです。それでも具合が悪く、自分で、あるいは家族の車で病院に行けないほどに至っているからこそ、救急車を呼ぶのです。
救急車で搬送され、症状も軽くならず悪化していたのに、医師が「まだ痛いのですか?」「そんなに辛いはずはない」等と発言し、患者が痛みに弱いとか愁訴を訴えがちな性格だとか、勝手な思い込みが判断を誤らせたのではないかと思うケースもありました。
今回のケースでは、医師の慢心を医療事故調査報告書も指摘してくれていました。
貧血を確認することは必要で、すぐ対応していれば救命できたはずだと。
このように問題点を的確に指摘し、ご遺族の救済や補償、ひいては今後の医療に役立つ事故調査が増えて欲しいと思います。
大切なお嬢様を亡くされた遺族の思いは、「娘の死を無駄にしてほしくない」という点に尽きます。
同じような思いで悩み苦しんでいる方にコラムの形で届けて欲しいともおっしゃっていました。
今回のケースが、今悩んでおられるご遺族に届くことと、今後の医療安全に資することを心から祈りたいと思います。
この記事を書いた人(プロフィール)
富永愛法律事務所医師・弁護士 富永 愛(大阪弁護士会所属)
弁護士事務所に勤務後、国立大学医学部を卒業。
外科医としての経験を活かし、医事紛争で弱い立場にある患者様やご遺族のために、医療専門の法律事務所を設立。
医療と法律の架け橋になれればと思っています。


